REVIEW PAPER
Possibility of using artificial intelligence for remote monitoring of the impact of air pollution on the respiratory system – literature review
1
Institute of Public Health
Department of Environmental Health, Jagiellonian University Medical College
Faculty of Sciences, Polska
2
Katedra Zdrowia i Środowiska, Wydział Nauk o Zdrowiu, Instytut Zdrowia Publicznego, Uniwersytet – Jagielloński Collegium Medicum, Kraków, Polska
Corresponding author
Monika Ścibor
Instytut Zdrowia Publicznego Katedra Zdrowia i Środowiska, Uniwersytet Jagielloński Collegium Medicum Wydział Nauk o Zdrowiu, Skawińska 8, 31-066, Kraków, Polska
Instytut Zdrowia Publicznego Katedra Zdrowia i Środowiska, Uniwersytet Jagielloński Collegium Medicum Wydział Nauk o Zdrowiu, Skawińska 8, 31-066, Kraków, Polska
Med Srod. 2025;28(2):45-51
KEYWORDS
TOPICS
ABSTRACT
Introduction and objective:
In the last few years, an increase has been observed in the importance of artificial intelligence in different areas of life, industry, science and everyday processes, and its use has become easy and common, with a noticeable upward trend. As a result, artificial intelligence has also started to be used in medical science. The aim of the study was review of literature on Stethome artificial intelligence, which will allow the optimisation of the methodology in a planned study using the StethoMe stethoscope for remote monitoring of the effect of air pollution on the respiratory system.
Brief description of the state of knowledge:
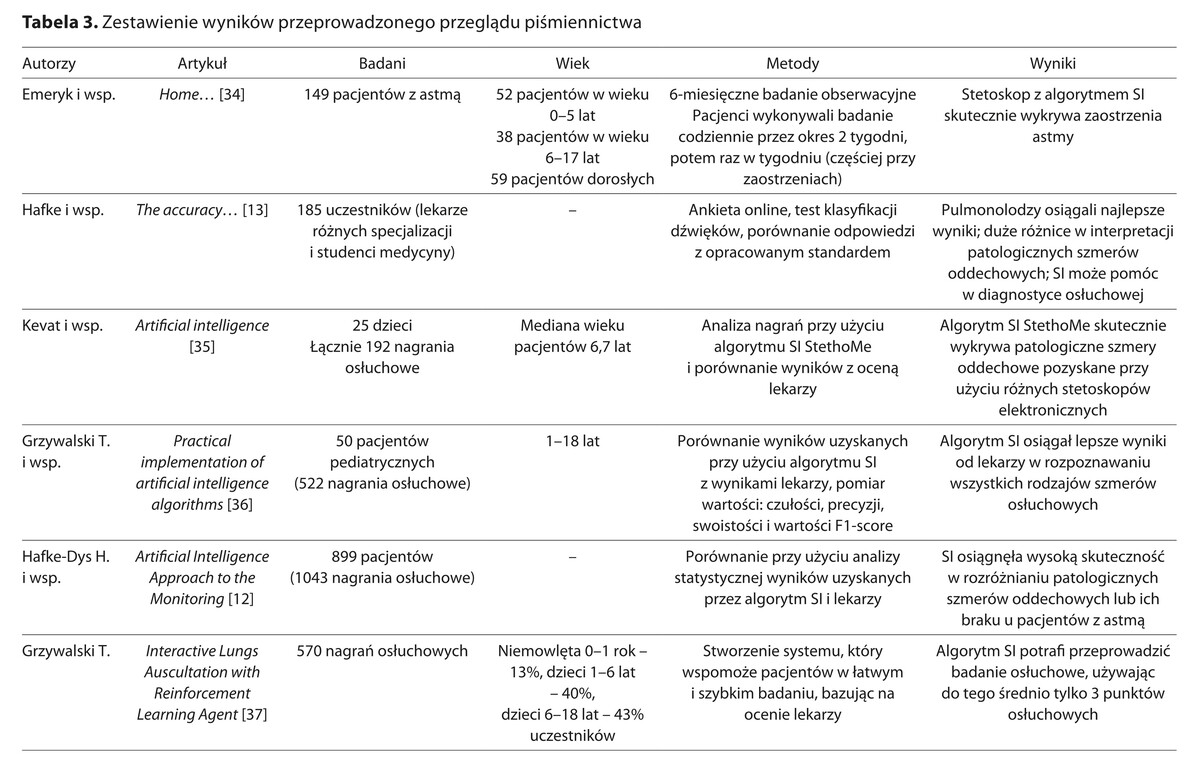
The artificial intelligence algorithm integrated into the StethoMe electronic stethoscope is a tool that achieves high effectiveness in the process of recognising and classifying pathological respiratory murmurs. It performs very well in analysing their intensity. In the literature review no reports were found that StethoMe had already been used to detect exacerbations in chronic respiratory diseases correlated with air pollution. The scope of problems concerning the StethoMe artificial intelligence algorithm is relatively new, so there are few studies and publications on the subject.
Summary:
The use of an AI algorithm to monitor patients› respiratory murmurs over several months using StethoMe and comparing this data with information on the air quality in the patients› environment will enable an in-depth and innovative analysis of these relationships. In addition, this solution can aid auscultatory diagnosis by reducing the subjective assessment of the physician, reduce the number of inpatient visits, and aid in the monitoring of chronic diseases. StethoMe can improve out-of-hospital surveillance of individual patients, but it also seems to create opportunities for planning broader epidemiological studies.
In the last few years, an increase has been observed in the importance of artificial intelligence in different areas of life, industry, science and everyday processes, and its use has become easy and common, with a noticeable upward trend. As a result, artificial intelligence has also started to be used in medical science. The aim of the study was review of literature on Stethome artificial intelligence, which will allow the optimisation of the methodology in a planned study using the StethoMe stethoscope for remote monitoring of the effect of air pollution on the respiratory system.
Brief description of the state of knowledge:
The artificial intelligence algorithm integrated into the StethoMe electronic stethoscope is a tool that achieves high effectiveness in the process of recognising and classifying pathological respiratory murmurs. It performs very well in analysing their intensity. In the literature review no reports were found that StethoMe had already been used to detect exacerbations in chronic respiratory diseases correlated with air pollution. The scope of problems concerning the StethoMe artificial intelligence algorithm is relatively new, so there are few studies and publications on the subject.
Summary:
The use of an AI algorithm to monitor patients› respiratory murmurs over several months using StethoMe and comparing this data with information on the air quality in the patients› environment will enable an in-depth and innovative analysis of these relationships. In addition, this solution can aid auscultatory diagnosis by reducing the subjective assessment of the physician, reduce the number of inpatient visits, and aid in the monitoring of chronic diseases. StethoMe can improve out-of-hospital surveillance of individual patients, but it also seems to create opportunities for planning broader epidemiological studies.
REFERENCES (37)
1.
Ścibor M. Alergie jako problem zdrowia publicznego. In: Golinowska S, Czepiel J, Domagała A, et al., editors. Zdrowie publiczne: wymiar społeczny i ekologiczny. Warszawa: Wydawnictwo Naukowe Scholar; 2022. p. 673–688.
2.
Krzeszowiak J, Pawlas K. Pył zawieszony (PM2.5 oraz PM10), właściwości oraz znaczenie epidemiologiczne ekspozycji krótko i długo-okresowej dla chorób układu oddechowego oraz krążenia. Med Srod. 2018;21(2):7–13.
3.
World Health Organization. Compendium of WHO and other UN guidance on health and environment. Chapter 2: Air pollution. Geneva (CH): WHO; 2021.
4.
World Health Organization. Sustainable Development Goal indicator 3.9.1: mortality attributed to air pollution. Geneva: World Health Organization; 2024.
5.
European Environment Agency. Air quality in Europe — 2017 report. Copenhagen (DK): European Environment Agency; 2017.
6.
European Commission. Premature deaths due to exposure to fine particulate matter (PM2.5). Luxembourg: European Commission; 2025. https://ec.europa.eu/eurostat/... (dostęp: 2025.02.20).
7.
Ścibor M, Balcerzak B, Galbarczyk A, Jasienska G. Quality of life of patients with bronchial asthma exposed to gaseous air pollution in the place of residence. Sustain Cities Soc. 2021;64:102541. https://doi.org/10.1016/j.scs.....
8.
Ścibor M, Balcerzak B, Galbarczyk A, et al. Associations between daily ambient air pollution and pulmonary function, asthma symptom occurrence, and quick-relief inhaler use among asthma patients. Int J Environ Res Public Health. 2022;19(8):4852. https://doi.org/10.3390/ijerph....
9.
Ścibor M, Malinowska-Cieślik M. The association of exposure to PM10 with the quality of life in adult asthma patients. Int J Occup Med Environ Health. 2020;33(3):311–324. https://doi.org/10.13075/ijome....
10.
Ścibor M, Galbarczyk A, Jasienska G. Living well with pollution? The impact of the concentration of PM2.5 on the quality of life of patients with asthma. Int J Environ Res Public Health. 2019;16(14):2502. https://doi.org/10.3390/ijerph....
11.
Patrzyk S, Woźniacka A. Sztuczna inteligencja w medycynie. Łódź: Wydawnictwo Uniwersytetu Medycznego w Łodzi; 2022. p. 11–15.
12.
Hafke-Dys H, Kuźnar-Kamińska B, Grzywalski T, et al. Artificial Intelligence approach to the monitoring of respiratory sounds in asthmatic patients. Front Physiol. 2021;12:745635. https://doi.org/10.3389/fphys.....
13.
Hafke-Dys H, Bręborowicz A, Kleka P, et al. The accuracy of lung auscultation in the practice of physicians and medical students. PLoS One. 2019;14(8):e0220606. https://doi.org/10.1371/journa....
14.
StethoMe sp. z o.o. Dla profesjonalistów. Poznań: StethoMe; [Internet]. 2025. https://www.stethome.com/pl/dl... (access: 2025.04.24).
15.
Szołtysek J, Trzpiot G. Zagrożona przyszłość miast – aspekty środowiskowe i demograficzne. Katowice: Wydawnictwo Uniwersytetu Ekonomicznego w Katowicach; 2023. p. 30–36.
16.
Jędrak J, Badyda AJ, Konduracka E, et al. Wpływ zanieczyszczeń powietrza na zdrowie. Warszawa: Polski Alarm Smogowy, Krakowski Alarm Smogowy, Warszawa Bez Smogu, Instytut Chemii Fizycznej PAN; 2021. p. 19–25.
17.
Latkowski JB. Otorynolaryngologia: podręcznik dla studentów i specjalizujących się lekarzy. 1 st ed. Warszawa: PZWL Wydawnictwo Lekarskie; 2017. p. 40–47.
18.
Całka M, Pawlica PJ. Konsekwencje zdrowotne zanieczyszczenia powietrza. J Life Med Sci. 2020;1:13–18.
19.
Gładka A, Zatoński T. Wpływ zanieczyszczenia powietrza na choroby układu oddechowego. Kosmos. 2016;61(4):573–582.
20.
Całka M, Pawlica PJ. Wpływ zanieczyszczenia powietrza na płodność. Nauki Przyrodnicze Medyczne. 2019;13:3–11.
21.
Ramanathan G, Gajalakshmi R, Biswas S, et al. Effects of urban fine particulate matter and ozone on HDL functionality. Part Fibre Toxicol. 2015;13:1–11. https://doi.org/10.1186/s12989....
22.
Głuszek J, Kosicka TM. Wpływ smogu (zanieczyszczonego powietrza) na choroby układu sercowo-naczyniowego. Chor Serce Naczyn. 2019;16(3):201–206. https://doi.org/10.5603/ChSiN.....
23.
Balcerzak B, Hałuszka J. Jakość powietrza, wody i gleby i zdrowie. In: Golinowska S, Czepiel J, Domagała A, et al., editors. Zdrowie publiczne: wymiar społeczny i ekologiczny. Warszawa: Wydawnictwo Naukowe Scholar; 2022. p. 511–519.
24.
Kucęba R, Kulej-Dudek E. Zarządzanie niską emisją – społecznościowa platforma transferu wiedzy. Zesz Nauk Politech Śl. 2016;93:310–320.
25.
Ministerstwo Rozwoju. Agenda 2030 na rzecz zrównoważonego rozwoju – implementacja w Polsce. Warszawa: Ministerstwo Rozwoju; 2025. https://www.un.org.pl/files/17... (access: 2025.03.01).
26.
Krupowicz J. Zanieczyszczenie powietrza pyłami i umieralność w wybranych miastach Polski. Konwersatorium Wiedzy o Mieście. 2024;9:53–62. https://doi.org/10.18778/2543-....
27.
Płocha EA. O pojęciu sztucznej inteligencji i możliwościach jej zastosowania w postępowaniu cywilnym. Prawo Dział. 2020;(44):273–280.
28.
Sztuczna inteligencja. Słownik języka polskiego PWN. Warszawa: Wydawnictwo Naukowe PWN. https://sjp.pwn.pl/sjp/sztuczn... (access: 2025.04.22).
29.
Stone P, Brooks R, Brynjolfsson E, et al. Artificial Intelligence and Life in 2030: One Hundred Year Study on Artificial Intelligence. Report of the 2015–2016 Study Panel. Stanford University; 2016.
30.
Karski K. Wybrane zastosowania sztucznej inteligencji w medycynie. Manag Qual. 2022;4(4):204–213.
31.
Shah SB. Artificial Intelligence (AI) for Brain Tumor Detection: Automating MRI Image Analysis for Enhanced Accuracy. Int J Curr Eng Technol. 2024;14(5).
32.
Rajpurkar P, Irvin J, Zhu K, et al. CheXNet: Radiologist-Level Pneumonia Detection on Chest X-Rays with Deep Learning. arXiv preprint arXiv:1711.05225v3 [cs.CV]. 2017. https://doi.org/10.48550/arXiv....
33.
StethoMe sp. z o.o. Instrukcja obsługi. Elektroniczny stetoskop z dedykowaną aplikacją. Wersja wyrobu medycznego: StethoMe® 2.3.x oraz StethoMe® AI 3.3.x. Poznań: StethoMe; [Internet]. https://www.stethome.com (access: 2025.04.24).
34.
Emeryk A, Derom E, Janeczek K, et al. Home monitoring of asthma exacerbations in children and adults with use of an AI-aided stethoscope. Ann Fam Med. 2023;21(6):517–525. https://doi.org/10.1370/afm.30....
35.
Kevat A, Kalirajah A, Roseby R. Artificial intelligence accuracy in detecting pathological breath sounds in children using digital stethoscopes. Respir Res. 2020;21(1):253. https://doi.org/10.1186/s12931....
36.
Grzywalski T, Piecuch M, Szajek M, et al. Practical implementation of artificial intelligence algorithms in pulmonary auscultation examination. Eur J Pediatr. 2019;178(6):883–90. https://doi.org/10.1007/s00431....
37.
Grzywalski T, Belluzzo R, Drgas S, et al. Interactive Lungs Auscultation with Reinforcement Learning Agent. 2019. https://doi.org/10.48550/arXiv....
Share
RELATED ARTICLE
We process personal data collected when visiting the website. The function of obtaining information about users and their behavior is carried out by voluntarily entered information in forms and saving cookies in end devices. Data, including cookies, are used to provide services, improve the user experience and to analyze the traffic in accordance with the Privacy policy. Data are also collected and processed by Google Analytics tool (more).
You can change cookies settings in your browser. Restricted use of cookies in the browser configuration may affect some functionalities of the website.
You can change cookies settings in your browser. Restricted use of cookies in the browser configuration may affect some functionalities of the website.